W opinii większości zainteresowanych rozwojem substytucji polskich specjalistów, konieczne jest daleko idące uproszczenie zasad i zmiana modelu jej prowadzenia. Kwestia lokowania jej blisko pacjenta jest tu kluczowa dla rozstrzygnięć w wyborze modelu, a finansowanie może być planowane dopiero w dalszej kolejności. Sensowna reforma może bowiem koszty świadczenia znacząco obniżyć, dodatkowo obejmując opieką zdecydowanie większą liczbę osób.
Nakłady NFZ na leczenie osób uzależnionych od substancji psychoaktywnych innych niż alkohol. Programy leczenia substytucyjnego
Czy dzisiaj, po blisko 30 latach od utworzenia pierwszego programu metadonowego w Polsce, można powiedzieć, że NFZ angażuje już wystarczające nakłady finansowe na leczenie substytucyjne? Czy nadal niedobór finasowania jest największym problemem tego obszaru? Nie ma prostej odpowiedzi na to pytanie. Oczywiście, substytucja opioidowa jest nadal nieobecna w województwach podkarpackim i podlaskim, mogłaby też w wielu innych miejscach mieć szersze zastosowanie, jednak jej problemy są bardziej złożone. To nie brak środków jest główną przeszkodą dla jej rozwoju, ale przepisy prawa, przepisy zniechęcające potencjalnych świadczeniodawców i wręcz zamykające drogę do udostępnienia leczenia w mniejszych miejscowościach. W opinii większości zainteresowanych rozwojem substytucji polskich specjalistów, konieczne jest daleko idące uproszczenie zasad i zmiana modelu jej prowadzenia. Kwestia lokowania jej blisko pacjenta jest tu kluczowa dla rozstrzygnięć w wyborze modelu, a finansowanie może być planowane dopiero w dalszej kolejności. Sensowna reforma może bowiem koszty świadczenia znacząco obniżyć, dodatkowo obejmując opieką zdecydowanie większą liczbę osób. Co do przedmiotu tego opracowania to nakłady NFZ przez ostatnią dekadę rosną wolno i nic istotnego tu się nie dzieje, poza może jednym wyjątkiem. Chodzi o Warszawę, która obejmuje opieką ponad 1000 pacjentów, z blisko 2500 osób leczonych w całym kraju. Dodatkowo koszty ponoszone w Warszawie przez świadczeniodawców są relatywnie wyższe niż w innych regionach kraju, stąd nakłady MOW NFZ stanowią niemal połowę całego krajowego finansowania przeznaczonego dla programów leczenia substytucyjnego. W Warszawie mamy jednak do czynienia z innym czynnikiem osłabiającym lecznictwo substytucyjne niż brak środków finansowych. O tym w dalszej części tego opracowania.
Źródło: Opracowanie własne na podstawie danych NFZ.
| Nazwa świadczenia | 2015 | 2016 | 2017 | 2018 | 2019 |
|---|---|---|---|---|---|
| Świadczenia terapii uzależnienia od substancji psychoaktywnych innych niż alkohol | 12 590 625 | 11 836 709 | 12 611 721 | 13 227 054 | 13 428 454 |
| Krótkoterminowe świadczenia terapii uzależnień od substancji psychoaktywnych | 15 427 684 | 15 382 124 | 15 338 246 | 16 343 812 | 17 307 925 |
| Świadczenia rehabilitacyjne dla uzależnionych od substancji psychoaktywnych | 61 623 844 | 58 408 508 | 58 626 802 | 60 485 773 | 60 870 683 |
| Program leczenia substytucyjnego | 20 582 992 | 20 537 216 | 22 304 306 | 23 297 442 | 21 419 657 |
| Leczenie zespołów abstynencyjnych po substancjach psychoaktywnych (detoksykacji) | 11 290 020 | 11 008 046 | 11 056 027 | 11 006 290 | 11 402 440 |
| Świadczenia dzienne terapii uzależnienia od substancji psychoaktywnych | 2 780 459 | 2 703 809 | 3 456 490,7 | 3 461 069 | 3 676 534,7 |
| Świadczenia dla uzależnionych od substancji psychoaktywnych udzielane w hostelu | 3 380 245,8 | 3 242 748 | 362 6075,7 | 3 875 327,3 | 4 017 276,5 |
| Świadczenia terapii dla uzależnionych od substancji psychoaktywnych z współistniejącymi zaburzeniami psychotycznymi (podwójna diagnoza) | 8 452 982 | 10 827 264 | 11 332 172 | 12 651 189 | 12 454 489 |
| Razem | 136 130 868 | 133 948 441 | 138 353 858 | 144 349 975 | 144 579 478 |
| Udział procentowy nakładów na leczenie substytucyjne w nakładach ogółem: | 15% | 15% | 16% | 16% | 14% |
Tabela 1. jest próbą odpowiedzenia na pytanie, czy biorąc pod uwagę, że zwiększenie dostępu do leczenia substytucyjnego było od lat priorytetem krajowych strategii przeciwdziałania narkomanii, to czy jest ono też priorytetem dla płatnika. Otóż nie jest. Przedmiotowe nakłady od lat rosną tak samo jak wszystkie inne, od dekady stanowią ok. 15% całości finansowania NFZ na świadczenia narkotykowe. Istnieją natomiast różne polityki wobec substytucji na poziomie województw. Niektóre oddziały NFZ przez lata wręcz broniły się przed udostępnieniem tego świadczenia i nie ogłaszały konkursów. Oddział Pomorski został przez kampanię społeczną wręcz zmuszony w 2011 roku do ogłoszenia konkursu. Obecnie, wśród największych miast wojewódzkich tylko w Białymstoku i w Rzeszowie nikt nie świadczy terapii substytucyjnej, nie są ogłaszane konkursy i nie widać też zainteresowanych prowadzeniem tego świadczenia. Nie ma tam prawdopodobnie już nawet potencjalnych pacjentów, bo większość z nich bądź zmarła, bądź na stałe wyjechała, by skorzystać z leczenia w Warszawie, Krakowie, Lublinie czy w innych miejscach. Do Warszawy migrują najchętniej, bo tylko w tym mieście istnieją jakieś możliwości uzyskania dachu nad głową w schronisku dla bezdomnych.
Źródło: Opracowanie własne na podstawie danych NFZ.
| Wartość umów | |||||
|---|---|---|---|---|---|
| Oddział NFZ | 2015 | 2016 | 2017 | 2018 | 2019 |
| Dolnośląski | 2 738 800 | 2 532 248 | 2 989 976 | 3 287 888 | 2 390 808 |
| Kujawsko-Pomorski | 778 473 | 975 307 | 1 295 069 | 1 346 638 | 1 210 366 |
| Lubelski | 977 314 | 1 040 809 | 1 251 552 | 1 244 737 | 1 231 780 |
| Lubuski | 1 465 659 | 1 685 718 | 1 745 514 | 1 646 838 | 694 980 |
| Łódzki | 669 819 | 698 809 | 906 017 | 1 243 682 | 887 178 |
| Małopolski | 610 907 | 662 307 | 690 238 | 702 646 | 721 231 |
| Mazowiecki | 9 420 354 | 8 932 131 | 9 236 510 | 9 430 677 | 9 892 449 |
| Opolski | 353 776 | 328 965 | 335 324 | 352 407 | 225 715 |
| Podkarpacki | 0 | 0 | 0 | 0 | 0 |
| Podlaski | 0 | 0 | 0 | 0 | 0 |
| Pomorski | 414 758 | 404 632 | 494 993 | 642 014 | 682 130 |
| Śląski | 1 514 196 | 1 571 112 | 1 633 239 | 1 690 362 | 1 647 666 |
| Świętokrzyski | 330 152 | 350 680 | 338 552 | 352 554 | 366 333 |
| Warmińsko-Mazurski | 295 562 | 311 808 | 297 804 | 260 175 | 315 202 |
| Wielkopolski | 388 541 | 414 625 | 418 291 | 433 833 | 480 000 |
| Zachodniopomorski | 624 682 | 628 065 | 671 228 | 662 992 | 673 821 |
| Razem | 20 582 992 | 20 537 216 | 22 304 306 | 23 297 442 | 21 419 657 |
Kwoty z tabeli 2. wskazują na to, że na poziomie województw prawie wszędzie mamy do czynienia w powolnymi wzrostami, ale tylko gdzie niegdzie wykraczają one poza poziom inflacji, co może przekładać się na wzrosty liczby pacjentów. Cieszy szybszy niż gdzie indziej rozwój programu substytucyjnego w Gdańsku, Łodzi, Wrocławiu, bo tam zapotrzebowanie na leczenie jest nadal znaczące. Co do roku 2019, to kwota nakładów prawdopodobnie jeszcze wzrośnie, po rozliczeniu przez NFZ części „nadwykonań” kontraktów.
Źródło: Raport o stanie narkomanii w Polsce 2018, KBPN, Warszawa 2018.
| Rok | 2005 | 2006 | 2007 | 2008 | 2009 | 2010 | 2011 | 2012 | 2013 | 2014 | 2015 | 2016 | 2017 | 2018 |
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Liczba pacjentów | 750 | 1221 | 1230 | 1525 | 1951 | 2129 | 2181 | 2213 | 2455 | 2586 | 2564 | 2601 | 2685 | 2797 |
W grudniu 2019 roku otrzymaliśmy z Krajowego Biura ds. Przeciwdziałania Narkomanii (KBPN) aktualne dane dotyczące liczby pacjentów wszystkich programów substytucyjnych (PS), które przedstawiono w tabeli 4.
Źródło: KBPN.
| Program leczenia substytucyjnego | Liczba pacjentów |
|---|---|
| Młodzieżowy Ośrodek Rehabilitacji Warszawskiego Towarzystwa Dobroczynności, Kazuń-Bielany (mazowieckie) | 0 |
| Instytut Psychiatrii i Neurologii, ul. Sobieskiego 9, Warszawa | 106 |
| NZOZ Ośrodek Leczenia Uzależnień, „Eleuteria”, ul. Dzielna 7, Warszawa | 205 |
| Wojewódzki Zespół Publicznych Zakładów Opieki Zdrowotnej, ul. Nowowiejska 27, Warszawa | 210 |
| NZOZ Poradnia Profilaktyczno Rehabilitacyjna „Mały Rycerz”, ul. Brzeska 13, Warszawa | 195 |
| Centrum Profilaktyki i Terapii Uzależnień VOLTA-MED Sp. z o.o. ul. Kijowska 7/3, Warszawa | 271 |
| Poradnia Leczenia Uzależnień PUNKT, ul. Jagiellońska 34, Warszawa | 44 |
| Centrum Medyczno-Diagnostyczne, Siedlece | 21 |
| Ośrodek Leczenia Uzależnień, Lublin | 120 |
| Centrum Profilaktyki Uzależnień, Poznań | 50 |
| SP ZOZ Szpital Psychiatryczny im. Babińskiego, Łódź | 115 |
| SPS ZOZ „Zdroje”, Szczecin | 62 |
| Wojewódzki Ośrodek Terapii Uzależnień, Gdańsk | 79 |
| Powiatowy Zakład Opieki Zdrowotnej, Starachowice | 41 |
| Poradnia Terapii Uzależnień od Substancji Psychoaktywnych, Wrocław | 280 |
| Poradnia Terapii Uzależnień i Współuzależnienia od Substancji Psychoaktywnych, Chorzów | 131 |
| NZOZ Poradni ds. Uzależnień, Częstochowa | 34 |
| Wojewódzki Szpital Specjalistyczny im. Ludwika Rydygiera, Kraków | 78 |
| Wojewódzki Szpital dla Nerwowo i Psychicznie Chorych, Świecie | 76 |
| NZOZ „Medseven” – Poradnia Leczenia Uzależnień | 36 |
| Lubuski Ośrodek Profilaktyki i Terapii Uzależnień NZOZ „LOPiT”, Zielona Góra | 118 |
| SP ZOZ Poradnia Terapii Uzależnień od Substancji Psychoaktywnych „Nowy Dworek”, Kostrzyń | 71 |
| WS SP ZOZ Poradnia Terapii Uzależnienia od Substancji Psychoaktywnych, Zgorzelec | 67 |
| NZOZ Poradnia ds. Uzależnień, Opole | 36 |
| NZOZ Przychodnia Psychoterapii Profilaktyki i Leczenia Uzależnień, Poradnia Terapii Uzależnienia od Środków Psychoaktywnych i Leczenia Substytucyjnego, Olsztyn | 25 |
| Łącznie | 2471 |
Zestawiając poprzednie tabele widzimy, że liczba pacjentów w 2019 roku jest znacznie niższa od liczby pacjentów w kilku poprzednich latach. O co więc chodzi, skoro dane NFZ pokazują wzrosty nakładów? Otóż dane za okres 2005−2017 dotyczą liczb pacjentów, którzy zostali zarejestrowani w systemie ewidencji KBPN, czyli także tych osób, które pojawiły się w programach substytucyjnych choćby tylko epizodycznie. Natomiast dane z roku ubiegłego dotyczą osób, które leczyły się w momencie zadania pytania o aktualną liczbę pacjentów w leczeniu. Wydaje się, że druga tabela bliżej koresponduje z interesującym nas przedmiotem opisu.
Co to jest leczenie substytucyjne?
Substytucja lekowa jest uważana powszechnie przez specjalistów za najskuteczniejsze narzędzie pomocy osobom uzależnionym od opioidów. W krajach Unii Europejskiej na ok. 1,5 mln osób leczonych z powodu uzależnienia blisko połowa objęta jest właśnie terapią substytucyjną. Najpowszechniej stosowanym w tej terapii lekiem jest metadon. W Europie i w krajach wysokiej kultury medycznej stosowane są także inne niż metadon farmaceutyki substytucyjne, niekiedy w zakresie od niego szerszym. Takim konkurentem jest buprenorfina, dominujący lek substytucyjny we Francji i w niektórych krajach skandynawskich. Buprenorfina w porównaniu z metadonem jest lekiem bezpieczniejszym, niepowodującym senności, działa też znacznie od niego dłużej. Lek ten, ze względu na swoje walory farmakologiczne, proponowany jest pacjentom utrzymującym pełniej abstynencję i wysoko funkcjonującym społecznie. Niestety, metadon jest w Polsce przepisywany aż ponad 95% pacjentów, czyli także tym osobom, dla których dostępna przecież i u nas buprenorfina, byłaby bardziej wskazana1.
Codzienne podawanie indywidualnie dobranej dawki leków substytucyjnych przywraca leczonej osobie normalne życie, uwalnia od objawów abstynencyjnych, pozwala zdrowieć. Ogromne znaczenie ma tu efekt trwającego ponad dobę działania leku, który pozwala przyjmować tylko jedną jego dawkę dziennie. Dla porównania, cykl działania najpopularniejszych ulicznych opiatów nie przekracza 6 godzin, co zmusza uzależnionych do przyjmowania kilku doz dziennie. Rosnące dawki, niedający się przełamać bez ogromnego dyskomfortu cykl ich przyjmowania, bardzo wysokie ceny narkotyków ulicznych wymuszają na użytkowniku opiatów intensywne działania w celu ich zdobycia, głównie działania przestępcze. Natomiast pacjent w leczeniu substytucyjnym, choć nadal pozostaje uzależniony od opioidów, to używa teraz czystego farmakologicznego preparatu pod nadzorem lekarskim, dzięki czemu pozyskiwanie opiatów ulicznych przestaje go dotyczyć, nie pochłania wszystkich jego sił i zasobów, nie degraduje zdrowotnie, pozwala podjąć naukę lub pracę, leczyć choroby towarzyszące uzależnieniu. Taki pacjent może dożyć starości i coraz częściej dożywa. Dzisiaj w polskich programach substytucyjnych już leczą się osoby, które przekroczyły 60. rok życia, a w Europie osoby nawet o dziesięć, piętnaście lat starsze. Niezwykle istotna, choć mało opisywana jest zmiana, jaka zachodzi w najbliższej rodzinie osoby podejmującej leczenie, bo rodzina także odzyskuje swoje życie. Teraz parę słów o słabszych stronach tej metody, które uwidaczniają się zazwyczaj wtedy, gdy leczenie substytucyjne jest źle prowadzone, niewłaściwie zorganizowane, nie wspierają go programy readaptacji społecznej, działania opiekuńcze, leczenie HIV i HCV, gdy zakłada się ograniczenia czasowe w podawaniu opioidów i dlatego dąży bez zgody pacjenta do całkowitej abstynencji. Warto tu mocno podkreślić, że w przypadku przerwania terapii substytucyjnej pacjent na ogół powraca do przyjmowania ulicznych opiatów i wszystkiego, co się z tym wiąże. Nie należy też mieć złudzeń, że substytucja metadonem czy buprenorfiną likwiduje całkowicie potrzebę sięgania po narkotyki czy leki, bo pewien margines gorzej lub lepiej tolerowanego dyskomfortu pojawia się u osoby leczonej. Ponadto znaczna część pacjentów wymaga dodatkowo leczenia psychiatrycznego w związku z różnego rodzaju zaburzeniami psychicznymi, które nie zawsze przynosi oczekiwane skutki. Schemat polegający na samoleczeniu każdego dyskomfortu ulicznymi narkotykami, jest niestety mocno zakodowany w głowie osoby uzależnionej. Leki substytucyjne przede wszystkim nie dają efektu tzw. haju, powodują też różne skutki uboczne, takie jak ospałość, potliwość, obniżają libido i różne zindywidualizowane, a niepożądane efekty. Niemniej jednak zapotrzebowanie na nielegalne opiaty u osób leczonych to problem całkowicie marginalny. Inne substancje, które się pojawiają, to najczęściej alkohol, stymulanty, benzodiazepiny oraz kannabinoidy. Z obserwacji warszawskich wynika, że możliwy jest podział pacjentów na trzy mniej więcej równe liczebnie grupy, pierwsza to pacjenci wysoko funkcjonujący indywidualnie i społecznie, podejmujący pracę lub naukę, rozwijający swoje pasje; druga grupa to osoby mające epizody słabszego funkcjonowania; i trzecia grupa, złożona głównie z osób długotrwale wykluczonych społecznie, osób niemal stale naruszających kontrakt terapeutyczny. W przypadku tej ostatniej grupy mówimy o używaniu nielegalnych narkotyków, o iniekcjach, kradzieżach i łamaniu prawa. Mimo wszystko nawet te występki i czyny karalne mają w przypadku pacjentów substytucyjnych zakres znacznie mniejszy w porównaniu z okresem sprzed leczenia. Należy pamiętać, że leczenie substytucyjne metadonem umożliwia przede wszystkim poprawę jakości życia i stanu zdrowia, leczenie HIV i HCV, gruźlicy, chorób wenerycznych, wyleczenie infekcji skórnych, ropni, uzębienia, grzybicy... Poprawa stanu zdrowia jest niezwykle ważna w procesie reintegracji społecznej, która powinna być wspierana przez odpowiednie programy rozwoju osobistego, terapii, uzawodowienia, przeciwdziałania bezdomności, przeciwdziałania wykluczeniu cyfrowemu, samotności, przez programy senioralne. Tylko wtedy efektywność leczenia substytucyjnego będzie znacząco rosła.
Leczenie substytucyjne w Warszawie
Pobieżna obserwacja działania warszawskich programów substytucyjnych może skłonić do konstatacji, że mają one wiele wad, może zbyt wiele, ale wnikliwszemu obserwatorowi nie umknie także wniosek, że wady te wynikają głównie z przyjętego w Polsce modelu tej terapii. Kolejną przyczyną problemów substytucji w uzyskaniu większej efektywności jest bardzo słabo rozwinięty sektor readaptacji społecznej. A co do zalet. W latach 2004−2006 m.st. Warszawa we współpracy z KBPN i NFZ podjęło działania, w efekcie których zwielokrotniono liczbę miejsc terapii substytucyjnej. Początkowo podwojono wyjściowy stan 200 miejsc, by dzisiaj przekroczyć próg tysiąca. W 2020 roku stołeczne programy substytucyjne obejmują opieką aż 40% spośród wszystkich osób leczonych metadonem i buprenorfiną w naszym kraju. Tymi działaniami miasto Warszawa, NFZ, KBPN i ich mniejsi partnerzy przyczynili się do wyeliminowania handlu „kompotem” oraz do istotnego zredukowania popytu na heroinę. W związku z tymi zmianami znacznie spadła też bezdomność narkotykowa oraz liczba iniekcyjnych użytkowników narkotyków. Miasto spektakularnie poprawiło swój wizerunek i bezpieczeństwo, a zwłaszcza wizerunek swojego Centrum, gdzie w okolicach dworców Śródmieścia i Pałacu Kultury i Nauki kwitł dotąd handel narkotykami. Handel ten na wiele lat częściowo zamarł, częściowo rozproszył się, jednak od kilku lat łapie drugi oddech i rozkwita po drugiej stronie Wisły − w dzielnicy Praga-Północ, jednej z najmniejszych w Warszawie. Stosunkowo liczne stołeczne programy substytucyjne były jeszcze do niedawna dość rozproszone, dwa w Śródmieściu, po jednym w dzielnicy Wola, Mokotów, Praga-Północ. Był to pod wieloma względami racjonalny rozkład i dogodna dla wielu pacjentów sytuacja od strony komunikacyjnej. Ale po 2016 roku wiele zaczęło się zmieniać w związku z szybką postępującą koncentracją miejsc leczenia po drugiej stronie Wisły, właśnie na Pradze-Północ.
Źródło: Opracowanie własne na podstawie danych KBPN.
| Warszawskie i mazowieckie programy substytucyjne | Liczba pacjentów | Liczba pacjentów leczonych w lewobrzeżnej Warszawie | Liczba pacjentów leczonych w dzielnicy Warszawa Praga-Północ |
| Instytut Psychiatrii i Neurologii, ul. Sobieskiego 9, Warszawa | 106 | 106 | 0 |
| NZOZ Ośrodek Leczenia Uzależnień, „Eleuteria”, ul. Dzielna 7, Warszawa | 205 | 205 | 0 |
| Wojewódzki Zespół Publicznych Zakładów Opieki Zdrowotnej, ul. Nowowiejska 27, Warszawa | 210 | 210 | 0 |
| NZOZ Poradnia Profilaktyczno Rehabilitacyjna „Mały Rycerz”, ul. Brzeska 13, Warszawa | 195 | 0 | 195 |
| Centrum Profilaktyki i Terapii Uzależnień VOLTA-MED Sp. z o.o. ul. Kijowska 7/3, Warszawa | 271 | 0 | 271 |
| Poradnia Leczenia Uzależnień PUNKT, ul. Jagiellońska 34, Warszawa | 44 | 0 | 44 |
| Razem | 1031 | 521 | 510 |
Dlaczego taka koncentracja jest dla pacjentów, miasta i otoczenia niekorzystna? Programy substytucyjne należą do tych działalności związanych z pomocą i leczeniem, które w znacznej mierze dotyczą najtrudniejszych przypadków, osób z długą historią uzależnienia, historią przestępczą, osób wykluczonych społecznie, bezdomnych, zakażonych HIV i HCV, osób z zaburzeniami psychicznymi, z wieloma innymi schorzeniami. Średni wiek osób leczonych substytucyjnie jest znacznie wyższy od wieku osób leczonych w społecznościach terapeutycznych, w kórych przeważają osoby przed 30. rokiem życia. W substytucji dominują zdecydowanie osoby powyżej 30 lat. Pacjent substytucyjny z długą historią wykluczenia społecznego przeważnie z trudem przystosowuje się do regulaminu placówki, ma problemy z respektowaniem kontraktu terapeutycznego. Jest zatem niezwykle istotne, by takim „trudnym działalnościom” − nastawionym na pomoc trudnym i nieprzystosowanym społecznie przypadkom − jak programy substytucyjne, zapewnić maksimum bezpieczeństwa i spokojnej pracy. Jest to ważne nie tylko dla personelu placówek leczniczych oraz ich pacjentów, ale też dla najbliższego otoczenia i społeczności lokalnej. Programy substytucyjne są dzisiaj na ogół postrzegane przez społeczeństwo jako bardzo pożyteczne, ale czasami, gdy placówka obejmuje codzienną opieką stosunkowo dużą liczbę pacjentów, to ich najbliższe, sąsiedzkie otoczenie postrzega jej pacjentów zupełnie odmiennie. Jako miejsca skupiające niebezpieczne osoby z marginesu społecznego, tworzące i przyciągające zagrożenie. Być może problem ten nigdzie w Polsce nie występuje w jakiejś istotnej skali, występuje jednak w Warszawie, w dzielnicy Praga-Północ, gdzie obecnie leczonych substytucyjnie jest ponad 500 osób, a obok rozwija się dynamicznie handel narkotykami. Tu należy zwrócić uwagę, że nawet bardzo niewielka grupa klientów „trudnych działalności” może stanowić problem dla otoczenia, zwłaszcza gdy służby porządkowe nie zaopiekują się taką działalnością, a ona o to nie zabiega. Przez podobne zaniedbania personelu Szpitala Zakaźnego Warszawa utraciła przecież program metadonowy dla osób HIV plus w dzielnicy Wola.
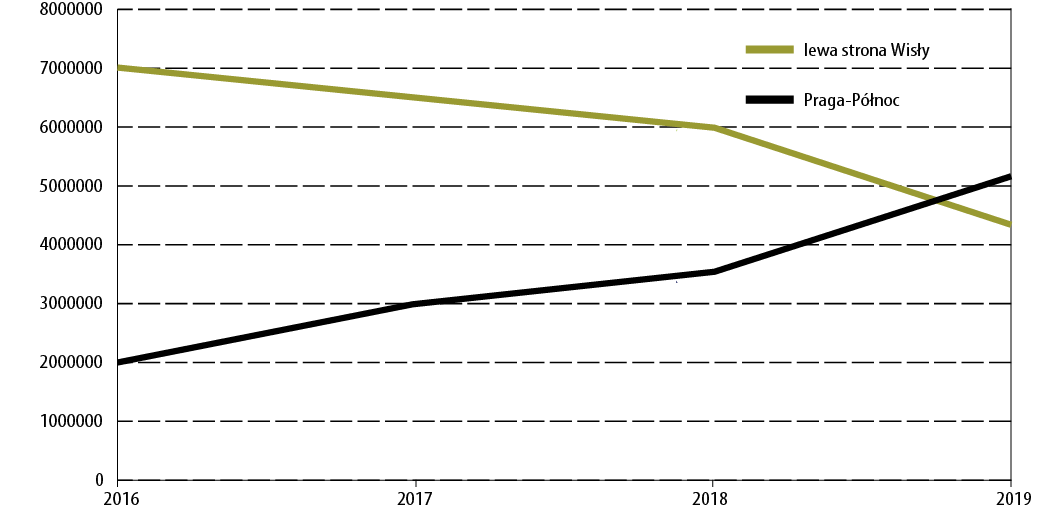
Źródło: Opracowanie własne na podstawie danych NFZ.
Jakie zarzuty miewa sąsiedzkie otoczenie wobec „trudnych działalności”, takich jak np. duże programy substytucyjne? Wskazuje się na wspomniany już spadek poczucia bezpieczeństwa mieszkańców, „psucie” wizerunku otoczenia, obniżanie wartości nieruchomości. Nie brakuje jednak bardziej zobiektywizowanych zarzutów, gdy wskazywany jest handel narkotykami, picie alkoholu na ulicy, kradzieże w sklepach, iniekcje na klatkach schodowych i porzucanie w miejscach publicznych używanych igieł i strzykawek. To branżowy truizm, ale czym większa liczba pacjentów odbierających codziennie lek substytucyjny w danym miejscu, w krótkim przedziale czasu, tym większa wśród niej grupa nieprzestrzegająca kontraktu terapeutycznego, będąca utrapieniem dla otoczenia. Stąd bardzo istotne dla wszystkich „trudnych działalności”, nie tylko tych zorientowanych na pacjenta narkotykowego, jest stała współpraca z policją w zakresie dodatkowej ochrony otoczenia serwisu pomocowego.
W roku 2015 niedostateczne zapewnienie bezpieczeństwa placówce doprowadziło do zamknięcia przez Fundację Redukcji Szkód działalności w dzielnicy Wola. Pod koniec 2016 roku zamknął program substytucyjny Szpital Zakaźny na Woli. Do przeniesienia działalności został zmuszony w 2019 roku (przez mieszkańców i władze dzielnicy) program terapii substytucyjnej Centrum Leczenia Uzależnień „Mały Rycerz”. Przyczyną podjętych decyzji zawsze były skargi mieszkańców na zakłócenia porządku i incydenty z udziałem pacjentów wymienionych działalności, w tym skargi na działania związane z handlem narkotykami, najczęściej niedające się przypisać pacjentom.
Wady programów substytucyjnych
Programy substytucyjne zlokalizowane są dzisiaj głównie w dużych aglomeracjach miejskich, bo tylko tam możliwe jest zebranie większej grupy pacjentów, co uchroni działalność od strat finansowych w związku z jej dużymi kosztami własnymi. Osoby uzależnione od opioidów, mieszkające daleko od dużych miast na ogół pozbawione są możliwości skorzystania z substytucji lub muszą pokonywać spore odległości. Na początku leczenia codziennie. Niewielka liczba często obłożonych mocno programów to najistotniejsza bolączka polskiej substytucji. Są i inne.
W 2015 roku pojawiło się obwieszczenie prezesa Agencji Oceny Technologii Medycznych i Taryfikacji (AOTMiT) w sprawie taryfy dla świadczeń gwarantowanych, w tym dotyczącej terapii substytucyjnej. Zaproponowano, by w wycenie świadczenia „program leczenia substytucyjnego”, stosowanie metadonu było wyżej punktowane niż stosowanie buprenorfiny. Tymczasem specjaliści oczekiwali propozycji odwrotnej, bowiem zakres stosowania w naszym kraju innych niż metadon leków należy do najniższych w Europie i jest to znaczący defekt systemu. Metadon wg KBPN jest stosowany w 95% przypadków osób leczonych w programach substytucyjnych. W krajach Unii ok. 40% pacjentów otrzymuje preparat inny niż metadon. Specjaliści w swoich opiniach dla AOTMiT zwracali także uwagę na preparat buprenorfina + nalokson, lek o stosunkowo wysokim profilu bezpieczeństwa. Sprawdza się on znakomicie w szczególności w przypadku osób młodszych, mniej uzależnionych i lepiej funkcjonujących społecznie.
Zaproponowana i oprotestowana przez lekarzy taryfa świadczeń gwarantowanych, wskazywała na podjęcie de facto decyzji wykluczenia innych niż metadon leków, przekreślenia założeń taryfikacji NFZ, punktujące wyżej leczenie buprenorfiną i naloksonem. Wyceny AOTMiT zostały mocno skrytykowane przez podmioty lecznicze oraz autorytety medyczne i w rezultacie Agencja zadeklarowała ich korektę. Wadliwa taryfikacja została też odebrana jako dywersja wobec projektu KBPN, przedstawionego Ministerstwu Zdrowia w pierwszej połowie 2014 roku. Projekt miał na celu umożliwienie lekarzom wskazanych specjalizacji przepisywania na receptę leków o wyższym od metadonu profilu bezpieczeństwa. Był on także efektem krytyki obowiązującego modelu terapii substytucyjnej, który zdaniem specjalistów wyczerpał swoje możliwości naprawcze. Uważano, że wszystkie dotychczasowe nowelizacje przepisów odnoszące się do formuły programu substytucyjnego ponosiły porażki lub ich efekty były dużo słabsze niż spodziewane. Opracowana w KBPN nowelizacja ustawy o przeciwdziałaniu narkomanii i przepisów wykonawczych zawartych w rozporządzeniu ministra zdrowia, znacznie uprościłyby zasady udostępnienia i prowadzenia przedmiotowej terapii, umożliwiłaby wprowadzenie przedmiotowego świadczenia do gabinetów lekarskich, ale też do specjalistycznych placówek ambulatoryjnych i stacjonarnych, np. do poradni „narkotykowych”.
Krytycy obecnego modelu substytucji wskazują na zbyt duże koszty organizacji i prowadzenia przedmiotowego leczenia, na fakt, że przynosi ono straty finansowe przy niewielkiej liczbie pacjentów (poniżej 30). Niewielka liczba programów powoduje, że leczą one nierzadko osoby mieszkające w znacznej od nich odległości. Pacjenci zamiejscowi nierzadko, aby móc codziennie zgłaszać się po lek, stają się mieszkańcami schronisk dla bezdomnych w miejscowości działania programu. Ten m.in. problem spowodował, iż kolejne nowelizacje przepisów umożliwiły pacjentom uzyskiwanie przywileju rzadszego odbioru leku. Na drodze przywileju stawał jednak wynik finansowy działalności leczniczej, uzależniony od częstego stawiennictwa pacjentów w programie. Cały absurd wyrażał się tym, że pacjent, któremu nie wiodło się w osiąganiu celów terapii, stawał się dla placówki pacjentem bardziej dochodowym. To tworzyło dużą pokusę nadużyć dla zwłaszcza małych i słabo bilansujących się dodatnio działalności leczniczych.
Niewielka liczba programów substytucyjnych powoduje jednak, że niektóre z nich mają zbyt duże obłożenie. Pojawienie się znacznej liczby pacjentów i pozostawanie ich przez wiele godzin w placówce lub w jej pobliżu wzmacnia uzależnienie środowiskowe pacjentów, odciąga od innych ważnych dla ich readaptacji społecznej aktywności. Ponadto bywa bardzo uciążliwe dla otoczenia programu. Może powodować zakłócenia porządku publicznego i tworzyć handel uliczny narkotykami. Ciągłe utarczki personelu ze stojącymi w kolejce pacjentami sprzyjają naruszeniom ich praw, powodują u lekarzy wypalenie zawodowe i coraz mniejsze zaangażowanie w istotne dla pacjenta sprawy.
Zaproponowany przez KBPN projekt, miał pomóc substytucji lekowej zawitać tam, gdzie wcześniej nie miała szans się pojawić. Zasadnie oczekiwano, że zostanie wzmocniona rola psychiatrów w specjalistycznych placówkach, w poradniach „narkotykowych”. Nowa formuła mogłaby bardziej związać działania psychiatrów i farmakoterapię z lecznictwem drug free, co należy domniemywać, miałoby pozytywny efekt dla wzmocnienia diagnostyki i leczenia podwójnej diagnozy.
Prowadzone przez Stowarzyszenie Jump '93 i Polską Sieć Polityki Narkotykowej Biuro Rzecznika Praw Osób Uzależnionych niejednokrotnie zwracało się do Ministerstwa Zdrowia z prośbą o spotkanie w sprawie zmian w zasadach prowadzenia leczenia substytucyjnego.
W piśmie z 17 maja 2015 roku wiceminister Beata Małecka-Libera odpisała nam: „Uprzejmie informuję, iż w związku z prowadzonymi intensywnymi pracami dotyczącymi realizacji priorytetowych zadań z zakresu ochrony zdrowia, spotkanie w przedmiotowej sprawie w najbliższym okresie nie będzie możliwe. Mając jednak na uwadze konieczność zmian w zakresie zwiększenia dostępności leczenia substytucyjnego, uprzejmie informuję, że sugestie zawarte w projekcie zmian zaproponowanym przez Krajowe Biuro ds. Przeciwdziałania Narkomanii zostaną poddane analizie podczas prac legislacyjnych w przedmiotowym zakresie”. Niemal identyczną odpowiedź otrzymało kilkunastu znanych polskich specjalistów, którzy zwrócili się do Ministerstwa Zdrowia z podobnym pismem. Niestety, w 2016 roku po wielu latach perturbacji z polskimi urzędnikami firma farmaceutyczna wprowadzająca do Polski preparat łączący nalokson z buprenorfiną, wycofała się z naszego kraju i całego regionu Europy Środkowej, mimo że wcześniej, zarówno preparat, jak i przewidywana dla niego procedura lecznicza zostały pozytywnie ocenione przez Agencję Oceny Technologii Medycznych i Taryfikacji. Pozytywne oceny przesłało wcześniej do AOTMiT wielu zapytanych w tej sprawie ekspertów. W 2015 roku AOTMiT wskazywała na potrzebę zmiany ustawy i przepisów wykonawczych, koniecznej dla zastosowania nowego leczenia. Przedmiotowe zmiany przewidywał projekt KBPN, ale one nie nastąpiły z winy opieszałości Ministerstwa Zdrowia. Po sześciu latach perturbacji, po wielu spotkaniach z przedstawicielami ministerstwa, m.in. z wiceministrami Krzysztofem Łandą w 2016 roku i Zbigniewem Królem w 2018 roku, sprawy stoją w miejscu. Jest to niezrozumiałe w świetle tego, że projektodawca ustąpił ministerstwu z niezwykle istotnego elementu projektu, by pacjent nie ponosił kosztów wykupu leku. Brak choćby częściowej refundacji stworzy bowiem pacjentom barierę finansową dla większości z nich nie do przejścia. Skoro zatem to pacjent ma w całości ponosić koszty leczenia, to o co chodzi? Nie wiadomo.
Stowarzyszenie Jump '93 w swoich raportach rzecznika od 10 już lat zwraca uwagę instytucjom przeciwdziałania narkomanii2 na potrzebę zmiany modelu leczenia substytucyjnego i znalezienia alternatywy dla niereformowalnej formuły programu substytucyjnego. Ponadto zwracamy uwagę na wady całego polskiego systemu pomocy, który selekcjonuje pacjentów, czego efektem jest niemal zupełny brak specjalistycznej opieki socjalnej skierowanej do klienta „narkotykowego”, wykluczonego społecznie, do seniorów, niepełnosprawnych, osób z podwójną diagnozą. Od wielu lat struktura finansowania leczenia przez NFZ i finansowania pomocy przez samorządy odzwierciedla praktyki selekcyjne. Ta sytuacja zmienia się na lepsze, ale bardzo powoli. Analiza nakładów na pomoc i leczenia pokazuje, że nadal oddziaływania drug free zdecydowanie dominują nad innymi formami pomocy, w tym nad działaniami z zakresu reintegracji społecznej, farmakoterapii, leczenia podwójnej diagnozy, terapii substytucyjnej, redukcji szkód. Nagłaśniane przez Biuro Rzecznika problemy Szpitala Zakaźnego w Warszawie, których skutkiem była likwidacja programu substytucyjnego, programu redukcji szkód i spadek liczby osób leczących się z powodu zakażenia HIV, to problemy stosunkowo nowe. Pokazują one wypalenie zawodowe osób zaangażowanych w pomoc w ramach „trudnych” działalności leczniczych, ale pokazują też reakcję pacjentów na te zmiany postaw ich lekarzy i opiekunów, poprzez spadek zainteresowania własnym zdrowiem i bezpieczeństwem. Podsumowując ten wątek, w opinii programu Biura Rzecznika wszystkie „trudne” działalności pomocowe ze względu na swoje znaczenie wymagają dodatkowej uwagi instytucji przeciwdziałania narkomanii. Potrzebują własnych i przemyślanych standardów działania, zaangażowania dodatkowych środków finansowych, które przyczynią się do poprawy ich efektywności, komfortu pracy personelu, funkcjonowania i bezpieczeństwa. Tak jak substytucja lekowa wymagają wielu zmian i wsparcia ze strony silnych programów readaptacji społecznej.
Podsumowanie
Podsumowując wątek szukania rozwiązań dla wzmocnienia lecznictwa substytucyjnego w Polsce, musimy podkreślić, że robi to też reszta świata. Uznani eksperci pracują nad wytycznymi, których zastosowanie pozwoli w pełni wykorzystać możliwości terapii substytucyjnej w zakresie leczenia, redukcji szkód i poprawy jakości życia osób leczonych. Oddajmy głos jednemu z nich.
Prof. Edward Jacek Gorzelańczyk:
Eksperci Grupy Pompidou podjęli próbę opracowania całościowych i spójnych zaleceń oraz wypracowania powiązań między poszczególnymi działaniami istotnymi w leczeniu osób uzależnionych od opioidów. Zgodnie z tymi zaleceniami należy uzyskać poprawę równowagi między kontrolowaniem ryzyka związanego ze specyfiką substancji opioidowych a dostępem do opieki osób uzależnionych od opioidów. Nowe podejście powinno umożliwić wprowadzenie osób uzależnionych od opioidów do podstawowego systemu opieki zdrowotnej i usunięcie ich z marginesu społecznego. Eksperci Grupy Pompidou sformułowali cztery kluczowe zalecenia: usunięcie systemów uprzedniej zgody, zniesienie barier finansowych w dostępie do opieki, ustanowienie doraźnego organu monitorującego i koordynującego oraz zwrócenie szczególnej uwagi na terminologię dotyczącą uzależnień od opioidów. Zalecono całkowitą likwidację modelu leczenia osób uzależnionych od opioidów poprzez systemy wymagające uprzedniej zgody – takie, jakimi są w Polsce programy leczenia substytucyjnego. Zgodnie z przedstawianymi zasadami, leczenie polegające na przepisywaniu agonistów opioidów (takich jak metadon czy buprenorfina) powinno podlegać zwykłym przepisom dotyczącym przepisywania i wydawania kontrolowanych leków i nie wymagać specjalnego zezwolenia, czy dotyczy to osoby poddawanej leczeniu, czy też zaangażowanych specjalistów lub infrastruktury. Kwalifikacja i podział zadań i obowiązków pomiędzy różne podmioty systemu powinny być takie same, jak dla wszystkich innych form dozwolonego leczenia obejmującego leki kontrolowane. Zgodnie z przytaczanymi w zaleceniach argumentami wyeliminowanie programów uprzedniej zgody powinno skutkować poprawą dostępności, przystępności i akceptowalności leczenia. Wprowadzenie leczenia substytucyjnego bez specjalnych ograniczeń prawnych, jakie występują w programach substytucyjnych, umożliwia osobom leczonym łatwiejszy i szybszy dostęp do leczenia agonistami opioidów – prowadzenie leczenia zwłaszcza przez lekarzy podstawowej opieki zdrowotnej oraz lekarzy ogólnych, których liczba jest wystarczająca, a samo rozwiązanie korzystne dla osób leczonych. Eksperci grupy Pompidou twierdzą, że system leczenia agonistami opioidów osób uzależnionych wymagający uzyskania wcześniejszej zgody, jest odstraszający dla lekarzy, którzy albo nie są upoważnieni do przepisywania lub wydawania leków (koncepcja dostępności), albo zniechęcają się do tego z powodu ograniczeń administracyjnych, do których muszą się stosować, aby uzyskać i zachować autoryzację. Z perspektywy osoby uzależnionej od opioidów taki system (jaki mamy w Polsce) ma również efekt odstraszający, gdyż leczenie podlega ograniczeniom, zwłaszcza harmonogramem lub innymi ustaleniami organizacyjnymi, które albo są dla pacjenta niemożliwe do spełnienia (ograniczenie dostępności), albo są zbyt skomplikowane, by leczenie rozpocząć (koncepcja dopuszczalności). Niechęć osób uzależnionych do leczenia w programie substytucyjnym pogłębiana jest przez konieczność rejestracji w systemie danych osobowych pacjenta i wywołuje obawę wykorzystania informacji na szkodę osoby leczonej. Ponadto występowanie systemu leczenia wymagającego zgody urzędników powoduje, że nadzór nad specjalistami (którzy leczą osoby uzależnione od opioidów) staje się obowiązkiem organów, które wydały zezwolenia, a nie zwykłych organów odpowiedzialnych za nadzór nad lekami lub specjalistami – takich jak organy nadzoru zawodowego. Ustalenia dotyczące leczenia są określone przez organy administracyjne odpowiedzialne za wydanie niezbędnego zezwolenia. Władze te zazwyczaj nakładają dodatkowe wymagania dotyczące przypisywania lub wydawania leków, których nie wymieniono w Charakterystyce Produktu Leczniczego. Zalecenia sformułowane przez zespół ekspertów Grupy Pompidou skłaniają do zrewidowania dotychczas funkcjonującego systemu leczenia uzależnień w Polsce.
Tu należy dodać, że prof. Edward Jacek Gorzelańczyk (członek naukowego komitetu doradczego Grupy Pompidou) brał udział w przygotowaniu powyższych zaleceń, a ponadto przetłumaczył dotyczące ich opracowanie na język polski. Planowany termin publikacji zaleceń w języku polskim to czerwiec 2020 roku.
Przypisy
- ↑ „Raport o stanie narkomanii w Polsce 2018”, KBPN, Warszawa 2018.
- ↑ Instytucje przeciwdziałania narkomanii, o które tu chodzi, to Krajowe Biuro ds. Przeciwdziałania Narkomanii, odpowiednie biura samorządów, Ministerstwo Zdrowia, Agencja Oceny Technologii Medycznych i Taryfikacji, organizacje pozarządowe, Parlamentarny Zespół ds. Uzależnień, organizacje zrzeszające lekarzy substytucyjnych, Stowarzyszenie substytucyjnego leczenia uzależnień MAR, specjalista ds. psychiatrii Narodowego Funduszu Zdrowia i inne.
Ten artykuł jest częścią większej całości:
- Nakłady NFZ na leczenie osób uzależnionych od substancji psychoaktywnych innych niż alkohol, SIU nr 4/2019 (88)
- Nakłady NFZ na leczenie osób uzależnionych od substancji psychoaktywnych innych niż alkohol. Programy leczenia substytucyjnego, SIU nr 1/2020 (89)
